서론
일반적으로 소아 코로나바이러스감염증-19(coronavirus disease 2019, COVID-19)의 임상양상은 성인보다 경하다고 알려져 있다[1,2]. 하지만, 일부 소아 COVID-19 환자에서 신종 코로나바이러스(severe acute respiratory syndrome coronavirus 2, SARS-CoV-2) 감염 후 합병증으로 소아다기관염증증후군(multisystem inflammatory syndrome in children, MIS-C)이 발생한다[3–5]. MIS-C의 특징은 SARS-CoV-2 감염에 의해 촉발된 전신염증과 장기부전이다[6]. 가와사키병(Kawasaki disease, KD) 진단 기준에 포함되는 ‘KD-유사증상(KD-like features)’이 MIS-C 환자에서 관찰되는 것은 임상적으로 흥미롭지만, MIS-C와 KD가 혼돈되는 원인이 되기도 한다[5].
2023년 5월 팬데믹 종식 선언 후 COVID-19뿐만 아니라, MIS-C 발생빈도는 현저하게 감소하였다[7,8]. 하지만 최근까지 SARS-CoV-2의 소규모 유행이 지속되어 실제 임상에서 MIS-C 환자를 마주칠 수 있다[9]. 국내외적으로 MIS-C와 KD의 특징을 비교한 다수의 연구들이 보고되었으며, 이러한 연구는 두 질환의 병인 연구와 치료성적 향상에 도움이 될 것으로 기대된다[10–12]. 하지만, 우리나라의 MIS-C 연구는 주로 종설이나 증례 보고에 편중되어 있고, MIS-C와 KD를 직접 비교한 원저 연구는 제한적이다[13,14]. 본 연구에서, 저자들은 국내 소아의 MIS-C와 KD의 특징을 비교하였다.
대상과 방법
2020년 1월부터 2022년 12월까지(COVID-19 팬데믹 3년) 가톨릭의대 4개 병원(서울성모병원, 은평성모병원, 부천성모병원, 대전성모병원) 소아청소년과에 입원한 MIS-C 환자 22명의 의무기록을 후향적으로 조사한 연구[15]이다. 모든 대상환자는 MIS-C 사례정의[16]를 만족하였고, 입원기간 동안 MIS-C에 대한 기본적인 검사(혈액, 심초음파 등)와 한가지 이상의 면역조절제 치료를 받았다. MIS-C 사례정의를 만족하지 못한 환자, MIS-C에 대한 검사와 치료를 받지 않았거나 이에 대한 기록 누락된 환자, 그리고 치료 도중에 다른 병원으로 전원된 환자는 제외시켰다. MIS-C와 KD의 특징을 비교하기 위한 대조군으로, 저자들의 COVID-19 팬데믹 발생 이전 연구[17]에 포함되었던 KD 환자 140명을 선택하였다.
MIS-C의 진단에는 미국 국가와 영토 역학위원회/질병통제예방센터(Council of State and Territorial Epidemiologists/Centers for Disease Control and Disease Prevention, CSTE/CDC)의 사례정의[16]를 이용하였다. CSTE/CDC의 사례정의는 (1) 입원이 필요한 중증도의 21세 미만 발열 환자, (2) 전신염증(C-reactive protein [CRP] ≥ 3.0 mg/dL), (3) 두 개 이상의 장기부전 및 (4) SARS-CoV-2 감염의 실험실적 증거로 구성된다. CSTE/CDC의 장기부전은, 이전의 정의[2]와 다르게, 5가지 장기침범으로 제한된다. i) 심장 침범: 심박출률(ejection fraction, EF) < 55%, 관상동맥 이상(coronary artery abnormalities, CAAs), 또는 트로포닌(troponin) 상승, ii) 점막피부 침범: 발진, 결막염, 구인두의 염증, 또는 손발의 변화, iii) 쇼크: 의무기록의 임상적 입증, iv) 소화기 침범: 복통, 구토, 또는 설사 및 v) 혈액학적 침범: 혈소판 수 < 150,000 /μL 또는 절대 림프구 수 < 1,000 /μL.
KD는 미국심장학회(American Heart Association, AHA) 기준[18]에 따라 완전형(complete)과 불완전형(incomplete)으로 진단하였다. 일차치료 실패 또는 정맥주사 면역글로불린(intravenous immunoglobulin, IVIG) 저항성은 첫 번째 면역조절제 투약 종료 36시간 후에도 발열이 지속되어 두 번째 면역조절제(스테로이드, 생물학적제제 등)가 투여된 경우로 정의하였다[19]. CAAs는 AHA 기준에 따라, Z score 2.0 이상은 관상동맥 확장으로, Z score 2.5 이상은 관상동맥류로 정의하였다[18]. KD 환자의 장기부전은 명확히 정의되지 않아[20,21], MIS-C 환자와 동일하게 CSTE/CDC의 장기부전 정의를 적용하였다.
임상적 항목으로, 연령, 성별, 입원기간, 발열기간, KD-유사증상(발진, 결막염, 구인두의 염증, 손발의 변화 및 경부 림프절종대), KD 진단기준 만족, 완전형 KD 및 MIS-C 사례정의 만족 여부를 조사하였다. 검사실 항목으로, 혈색소, 백혈구, 절대 호중구(absolute neutrophil count), 혈소판, 적혈구 침강속도(erythrocyte sedimentation rate, ESR), CRP, 나트륨, 알부민, 아스파라진산 아미노전이효소(aspartate aminotransferase, AST), 알라닌 아미노전이효소(alanine aminotransferase, ALT), 농뇨 및 심초음파 결과를 확인하였다. 미생물학 검사로, 중합효소연쇄반응(polymerase chain reaction, PCR), 혈청학 및 배양 결과를 조사하였다. MIS-C 환자는 SARS-CoV-2에 대한 PCR, 항원 및 항체 검사 결과도 확인하였다. 치료와 임상경과 측면에서, IVIG, 아스피린, 일차치료 실패, 스테로이드, 생물학적제제, 경험적 항생제, 중환자실 입실, 사망 여부 등을 조사하였다.
결과
Table 1에는 MIS-C군과 KD군의 임상적 특징과 CSTE/CDC 정의를 나타냈다. MIS-C군(9.1세) 연령의 중앙값은 KD군(1.8세)보다 높았고 입원기간의 중앙값도 MIS-C군에서 높았다(P < 0.001). 남녀 비율과 발열기간에는 유의한 차이가 없었다. 두 군의 모든 환자는 한 가지 이상의 KD-유사증상을 나타냈다. KD 진단기준 만족 비율(P = 0.002)과 완전형 KD 비율(P = 0.020)은 MIS-C군보다 KD군에서 높았다.
1) As defined in the study methods, all patients in the MIS-C group met all four CSTE/CDC definition.
2) The CSTE/CDC definition includes five types of organ dysfunction (i.e., cardiac, mucocutaneous, shock, gastrointestinal, and hematologic) [15].
3) For KD patients, “mucocutaneous symptoms + CAAs” or “mucocutaneous symptoms + thrombocytopenia” were considered multi-organ dysfunction.
CSTE/CDC: Council of State and Territorial Epidemiologists/Centers for Disease Control and Disease Prevention; MIS-C: multisystem inflammatory syndrome in children; AHA: American Heart Association; KD: Kawasaki disease; CRP: C-reactive protein; SARS-CoV-2: severe acute respiratory syndrome coronavirus 2; CAAs: coronary artery abnormalities.
MIS-C군의 모든 환자(100.0%, 22/22)에서 전신염증(CRP ≥ 3.0 mg/dL)과 다장기부전이 확인되었다. 침범된 장기별로는 점막피부 95.5%(21/22), 소화기 90.9%(20/22), 혈액학 77.3%(17/22), 심장 54.5%(12/22), 쇼크 27.3%(6/22)였고, 침범된 장기 수의 중앙값은 3.0(2.0–5.0)이었다. MIS-C군의 모든 환자는 미생물학 검사에서 관련 병원체(즉, SARS-CoV-2)가 확인되었다. KD군에서, 전신염증은 81.4%(114/140)에서 관찰되었고(P = 0.026), 다장기부전은 12.9%(18/140)에서 확인되었다(P < 0.001). 침범된 장기별로는 점막피부 100.0%(140/140), 심장 11.4%(16/140), 혈액학 1.4%(2/140)였고, 침범된 장기 수의 중앙값은 0.0(0.0–2.0)이었다. KD군의 미생물학 검사에서 유의미한 병원체는 검출되지 않았다(P < 0.001).
Table 2에는 MIS-C군과 KD군의 검사실 결과를 비교하였다. 두 군 모두에서 빈혈, 백혈구증가증, 호중구증가증, 혈소판감소증, ESR 상승, CRP 상승, 저나트륨혈증, 저알부민혈증, AST 증가 등의 검사실적 이상이 확인되었다. 검사항목별로 비교하면, MIS-C군보다 KD군에서 혈색소의 중앙값이 낮았고 백혈구, 호중구 및 ESR의 중앙값은 높았다(P < 0.01). 반면에, KD군보다 MIS-C군에서 혈소판, 나트륨 및 알부민의 중앙값이 낮았고, AST의 중앙값은 높았다(P < 0.05). CRP의 중앙값은 MIS-C군에서 높았으나 유의하지는 않았다. ALT의 중앙값과 농뇨의 출현에도 유의한 차이는 없었다.
Table 3에는 MIS-C군과 KD군의 치료와 임상경과를 요약하였다. 두 군의 모든 환자는 KD에 대한 표준치료(IVIG와 아스피린)를 받았다. 일차치료 실패는 KD군(15.7%)보다 MIS-C군(31.8%)에서 높았으나 유의하지는 않았다. 스테로이드, 경험적 항생제, 혈압상승제 및 중환자실 입실은 KD군보다 MIS-C군에서 더 높은 빈도로 시행되었다(P < 0.01). KD군에서 혈압상승제나 중환자실 입실이 필요한 환자는 없었다. 생물학적제제(즉, anakinra)는 MIS-C군의 환자 1명(4.5%)에서만 사용되었다. CAAs 합병증의 빈도는 KD군(11.4%)보다 MIS-C군(22.7%)에서 높았으나 유의한 차이는 아니었다. 두 군 모두에서 사망자는 없었다.
고찰
COVID-19 팬데믹 초기, Verdoni et al. [3]은 SARS-CoV-2 감염 후 KD-유사증상, 전신염증 및 다장기부전을 나타내는 소아와 청소년 환자의 급증을 보고하였다. 이 질환의 발생률은 팬데믹 이전의 이탈리아 KD 발생률의 30배 이상으로 높았다. 이 심각한 COVID-19의 합병증은 영국, 스페인, 프랑스, 미국, 인도, 브라질과 우리나라를 포함한 다른 국가에서도 보고되었으며, 이후 ‘COVID-19 연관 소아다기관염증증후군(MIS-C)’으로 명명되었다[1,2]. Verdoni et al. [3] 환자 10명의 초기 진단명은 모두 KD였으며, 이중 5명은 완전형 KD였다. 심초음파 검사에서 이상(EF 감소, 판막 이상, 심낭염 등)을 보인 환자는 6명이었고, 이중 2명에서 CAAs이 확인되었다. 쇼크가 5명에서 관찰되었고, 이중 2명은 혈압상승제 치료가 필요했다. 모든 환자는 KD 표준치료(IVIG와 아스피린)를 받았고, 이중 8명은 추가로 스테로이드 치료가 필요했다. 또한 MIS-C 환자(n = 10)는 COVID-19 팬데믹 이전의 KD 환자(n = 19)와 비교하여, 좀 더 나이(평균 연령 7.5세)가 많고 심한 검사실 소견(림프구감소증, 혈소판감소증, 저나트륨혈증, 고페리틴혈증 등)을 나타내었다.
본 연구는 국내 소아 환자를 대상으로, MIS-C와 KD의 임상적 특징, 검사실 결과 및 치료와 임상경과를 비교하였다. 본 연구 결과에서 확인된 MIS-C와 KD의 유사점과 차이점은 Fig. 1에 요약하였다. 본 연구에서, MIS-C의 연령 중앙값은 KD보다 높았다. KD-유사증상과 전신염증(CRP ≥ 3.0 mg/dL)은 MIS-C와 KD의 공통적인 특징이었으나, 다장기부전은 KD보다는 MIS-C에서 우세한 특징이었다. CSTE/CDC 정의[16]에 따라 모든 MIS-C 환자에서 SARS-CoV-2가 입증되었으나, KD 환자에서 검출된 유의미한 병원체는 없었다. 즉, 장기부전의 동반과 관련 병원체(즉, SARS-CoV-2)의 확인은 KD와 구분되는 MIS-C의 특징인 것이다.
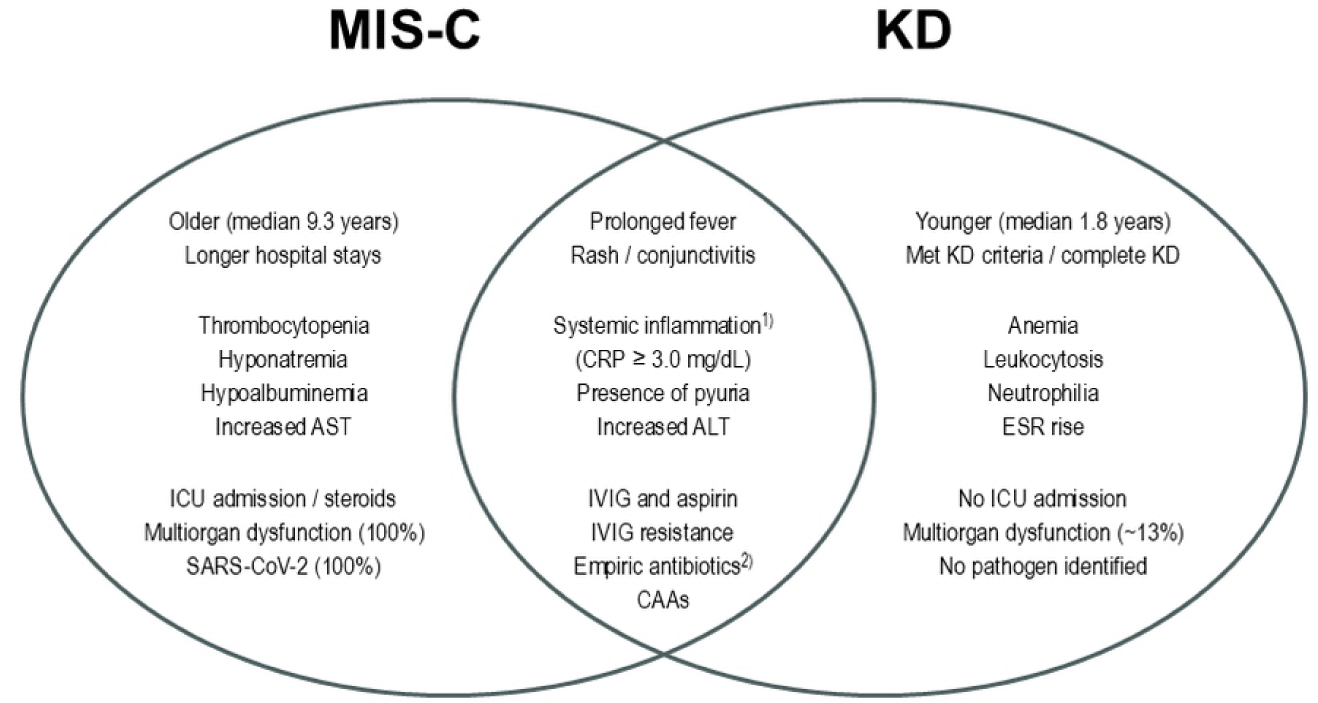
검사실 결과의 비교에서, MIS-C와 KD는 빈혈, 혈소판감소증, ESR 상승, CRP 상승과 같은 심한 염증반응을 시사하는 검사실적 이상을 보였다. 유럽에서 MIS-C의 첫 보고[3,4]와 유사하게, 전반적인 검사실 소견은 KD보다는 MIS-C에서 좀 더 심한 양상이었다. 하지만, 일부 검사실적 이상(예: 빈혈, 백혈구증가증, ESR 상승 등)은 MIS-C보다는 KD에서 흔하였고, CRP의 중앙값도 두 질환에서 유의한 차이가 없었다. 즉 심한 염증반응은 MIS-C와 KD의 공통적인 특징이므로, 백혈구 수나 CRP 수치와 같이 일상적인 검사실 지표를 토대로 두 질환을 구분하기는 어렵다[10–12]. Jeong & Lee [22]은 페리틴 수치가 MIS-C와 KD를 구분하는데 도움될 수 있다고 제안하기도 하였다. 두 질환을 구분하는 데 도움되는 검사실 지표에 대한 추가적 연구가 필요하다.
치료와 임상경과의 비교에서도 중요한 차이가 확인되었다. 두 질환 모두에서 IVIG와 아스피린 치료가 시행하였으나, MIS-C에서 스테로이드, 경험적 항생제, 혈압상승제 및 중환자실 입실의 빈도가 높았다. 이는 KD보다 MIS-C의 염증반응이 좀 더 심하여, 좀 더 복잡한 치료적 접근이 필요함을 가리킨다. 생물학적제제(anakinra)는 MIS-C 환자 1명에서만 사용되었지만, 향후 국내의 MIS-C나 KD에 적용할 수 있는 주요한 치료 전략 중 하나가 될 수 있을 것이다[23,24].
Table 4에는 국내외 다른 MIS-C 연구와 본 연구를 비교하였다. Feldstein et al. [25]의 북미 연구, You et al. [26]의 국내 연구 및 본 연구에서, MIS-C 연령의 중앙값과 남녀 비율은 유사하였다. 하지만 KD 진단기준 만족 비율과 완전형 KD 비율은, 국내 연구(You et al. [26] 연구와 본 연구)와 비교하여, Feldstein et al. [25] 연구에서 낮았다. 이와는 상반되게, 생물학적제제, 혈압상승제, 중환자실 입실 및 사망률은 국내 연구와 비교하여 Feldstein et al. [25] 연구에서 높았다. 즉 MIS-C의 역학적, 임상적 특징과 임상경과는 인종이나 지역에 따라 차이를 나타냈다. 이러한 차이는, KD와 구분되는, MIS-C 고유의 유전적 배경과 병태생리가 존재할 가능성을 암시한다[24,27].
| Variables | Feldstein et al. [25], USA (n = 186) |
You et al. [26], Korea (n = 22) |
This study, Korea (n = 22) |
|---|---|---|---|
| Age (year) | 8.3 | 8.6 | 9.1 |
| Male sex | 115 (61.8) | 10 (45.5) | 11 (50.0) |
| Met KD criteria | 74 (39.8)1) | 20 (90.9) | 19 (86.4) |
| Complete KD | 49 (26.3) | 13 (59.1) | 11 (50.0) |
| Platelet count (103 /μL) | 133 | 251 | 130 |
| CRP (mg/dL) | 17.8 | 9.4 | 10.1 |
| Initial IVIG | 144 (77.4) | 17 (77.3) | 22 (100.0) |
| Initial treatment failure (i.e., IVIG resistance) | 77 (41.4) | 4 (23.5)2) | 7 (31.8) |
| Biologics (IL-1 or IL-6 inhibitor) | 38 (20.4) | 0 (0.0) | 1 (4.5) |
| Vasoactive agents | 90 (48.4) | 3 (13.6) | 5 (22.7) |
| ICU admission | 140 (75.3) | NA | 5 (22.7) |
| Coronary artery aneurysm (i.e., Z-score > 2.5) | 15 (8.1) | NA | 3 (13.6)3) |
| Mortality | 4 (2.1) | 0 (0.0) | 0 (0.0) |
1) Almost three-quarters (73.6%, 137/186) of patients with MIS-C had KD-like features (e.g., rash, conjunctivitis, or mucositis), but less than half (39.8%, 74/186) of patients met the criteria for KD.
본 연구는 일부 지역 병원의 소규모 환자를 대상으로 후향적으로 의무기록을 조사하였으므로, 자료 누락과 선택 편향 가능성이 있다. 따라서 연구의 결과를 특정 지역이나 국가 전체 자료로 대체하기에는 한계가 있다. COVID-19 팬데믹 발생 후 KD의 역학이 크게 변화하였기 때문에[7], 의도적으로 팬데믹 이전의 KD 환자를 대조군으로 선택하였으나 해당 연구[17]도 후향적인 조사였다는 제한점이 있다.







