서론
가와사키병(Kawasaki disease, KD)은 5세 이하 소아에 호발하는 원인 미상의 급성 전신 혈관염(systemic vasculitis)이다[1]. KD는 발열과 진단기준을 구성하는 5가지 주요 임상증상(principal clinical features)을 특징으로 한다. 드물지만, 일부 KD 환자에 쇼크 혹은 저혈압(연령대 정상 수축기 혈압보다 20% 이상 저하)이 동반될 수 있는데, 이를 가와사키병 쇼크증후군(Kawasaki disease shock syndrome, KDSS)이라고 한다[2,3]. KDSS은 혈역학적으로 안정적(hemodynamically stable) KD에 비해 전신 염증반응, 관상동맥 이상(coronary artery abnormalities, CAAs) 및 정맥주사 면역글로불린(intravenous immunoglobulin, IVIG) 저항성의 정도가 심하다고 알려져 있다[4].
대식세포 활성증후군(macrophage activation syndrome, MAS)은 이차성 혈구탐식 림프조직구증(hemophagocytic lymphohistiocytosis, HLH)의 한 형태로, T 세포와 대식세포가 과활성되어 발생하는 염증 현상이다[5]. MAS는 조절되지 않는 발열, 비장비대, 혈구감소증 및 장기부전(organ dysfunction)을 특징으로 하며, 감염, 종양, 및 류마티스 질환의 심각한 합병증 양상으로 나타난다[6,7]. 소아 MAS의 흔한 원인은 전신형 소아 특발성 관절염(systemic juvenile idiopathic arthritis, sJIA)과 전신 홍반 루프스(systemic lupus erythematosus, SLE)이다. 최근 KD에 합병된 MAS(MAS complicating KD, MAS-KD) 보고가 증가하면서, KD는 소아 MAS의 세 번째로 흔한 원인이 되었다[7]. KD 환자에서 KDSS 혹은 MAS의 발생 자체가 드물지만, KDSS와 MAS가 동시에 발생하는 경우는 더욱 드물다[8–10]. 본 연구에서, 저자들은 KDSS와 MAS가 함께 합병된 KD 증례를 보고하고 장기부전 측면에서 KDSS와 MAS의 관계를 이해하고자 한다. 본 연구는 가톨릭대학교 부천성모병원 임상연구심의위원회의 승인을 받았으며, 보호자의 동의는 면제되었다(IRB No. HC23ZISI0023).
증례
13세 남자 환자가 발열, 발진 및 결막 충혈로 응급실에 왔다. 환자는 3주 전 불명열(fever of unknown origin)로 지역 병원에 입원하였다. 당시 시행한 혈액, 소변, 미생물학 및 영상의학 검사에서 특별한 이상이 없고, 경과 관찰 중에 발열이 소실되어 퇴원하였다. 내원 6일 전부터 발열이 다시 시작되어 같은 병원에 재입원하였는데 발열이 조절되지 않고, 내원 전날에는 발진과 결막 충혈이 발생되어 KD 평가 위해 전원되었다. 3주 전 불명열 외에 과거력과 가족력에는 특이 병력은 없었다. 환자의 신장은 159 cm(50–75th percentile), 몸무게는 42 kg(15–25th percentile)였다.
입원시 활력 증후는 혈압 110/80 mmHg, 심박수 104회/분, 호흡수 22회/분, 체온 38.3℃이었다. 신체 진찰에서 양안 충혈과 전신에 구진성 발진, 손발의 발적과 부종이 관찰되었다. 입술과 입 안의 변화와 경부 림프절 비대는 없었다. 혈액검사에는 혈색소 14.5 g/dL, 백혈구 5,260 /μL(호중구 77%, 림프구 10%), 혈소판 106,000 /μL이었고, 적혈구 침강속도 29 mm/hr, C-반응단백(C-reactive protein, CRP) 58 mg/L(정상 <5.0 mg/L), aspartate aminotransferase(AST) 26 U/L, alanine aminotransferase(ALT) 75 U/L, 알부민 3.3 g/dL이었다. 소변검사와 영상의학 검사에는 이상이 없었다. 환자의 임상 및 검사실 소견이 KD 진단기준을 충족하지 못하여, 심장초음파 검사를 계획하고 경험적 항생제(ampicillin-sulbactam) 치료를 시작하였다.
다음날 발열(>40℃)은 더 심해졌고 환자는 두통과 어지러움, 근육통을 호소하였다. 신체 진찰에서 저혈압(74/38 mmHg)과 빈맥(140–160회/분), 빈호흡(28–34회/분)이 확인되었고 입술의 홍조와 균열 및 딸기 혀가 관찰되었다. 심장초음파 검사에는 CAAs은 없었으나, 삼첨판 역류(grade III), 승모판 역류(grade II) 및 4 mm 심낭삼출(pericardiac effusion)이 확인되었다. 산소 공급과 수액 치료에도 혈역학적으로 안정되지 않아, 환자는 중환자실로 이실되어 혈압상승제(dopamine 10 ug/kg/min)를 투여받았다. 또한 경부림프절 비대를 제외한, 4가지 주요 임상증상을 만족하는 완전형(complete) KD로 진단하여 IVIG(2 g/kg/dose)과 아스피린(50 mg/kg/day) 치료를 추가하였다. 패혈증 쇼크 가능성을 배제할 수 없어, 항생제(cefotaxime과 amikacin)도 교체하였다.
입원 4일째, 혈압상승제와 IVIG 치료 후 혈압과 체온이 안정되어 일반병실로 돌아왔다. 그 후 저혈압은 더 이상 관찰되지 않았으나, 다음날 발열이 다시 시작되었다. 치료불응(refractory) KD 치료를 위해 두 번째 IVIG를 투여하였다. 이후 환자의 발열 정점은 낮아졌지만 38℃ 이상 발열이 하루 2–3회 관찰되었다. 또한, 환자는 복부팽만이 동반된 간비종대(간 2 cm, 비장 3 cm)를 보였고 혈액검사 소견도 악화되었다. 즉, 환자의 임상 및 검사실 소견은 MAS 진단기준 8가지 중 5가지를 - 지속되는 발열, 비장비대, 혈구감소증, 중성지방 증가 및 고페리친혈증(hyperferritinemia) - 만족하였다(Table 1).
| Diagnostic criteria for MAS [5,18] | Severe KD (i.e., KDSS or refractory KD) [6,13] | 13-year-old boy in this study |
|---|---|---|
| Persistent fever | Fever unresponsive to IVIG treatment | Persistent fever despite 2nd IVIG treatment |
| Splenomegaly | Splenomegaly | Hepatosplenomegaly |
| Cytopenia in ≥ 2 cell lines1) | Platelets ≤ 300,000/μL2) | Leukocytes, 3,930 /μL; platelets, 59,000 /μL |
| (Elevated AST or ALT as supportive evidence) | ALT ≥ 80 U/L2) | ALT, 97 U/L |
| CRP ≥ 8 mg/dL2) | CRP, 247 mg/dL | |
| Triglyceride > 265 mg/dL or fibrinogen < 150 mg/dL1) | Dyslipidemia | Triglyceride, 338 mg/dL |
| Ferritin > 500 ng/mL1) | Ferritin > 144 ng/mL | Ferritin, 790 ng/mL |
| Soluble IL-2 receptor (sCD25) >2,400 U/mL | High IL-1β and IL-18 | INR, 1.37 (normal 0.85–1.13) |
| Decrease or absent natural killer cell activity | NA | NA |
| Hemophagocytosis in BM, liver, or lymph nodes (Organ dysfunction as a principal feature) | 4.8% in KDSS and 6.3% in refractory KD [17] | NA |
| Hematologic, hepatic, and neurologic symptoms: common Cardiac, respiratory, and renal dysfunctions in severe MAS |
In KDSS [3]: cardiac (100.0%), respiratory (50.0%), hematologic (54.8%), renal or neurologic (18.4%), gastrointestinal (74.6%), and dermatologic (76.9%) | Shock requiring dopamine infusion, coagulopathy (elevated INR), hepatic (elevated ALT), and ICU admission |
1) The 2016 consensus criteria for MAS complicating sJIA [18] have different cut-off values: hyperferritinemia (ferritin > 684 ng/mL) plus any two of four criteria (Platelets ≤ 181,000 /μL, AST > 48 IU/L, triglycerides > 156 mg/dL or fibrinogen ≤ 360 mg/dL).
2) Egami’s scoring system for refractory KD [6].
MAS: macrophage activation syndrome; KD: Kawasaki disease; KDSS: Kawasaki disease shock syndrome; IVIG: intravenous immunoglobulin; AST: aspartate transaminase; ALT: alanine transaminase; CRP: C-reactive protein; IL: interleukin; BM: bone marrow; INR: international normalized ratio; NA: not available; ICU: intensive care unit; sJIA: systemic juvenile idiopathic arthritis.
입원 7일째, 고용량 정맥주사 스테로이드(intravenous methylprednisolone [IVMP] 30 mg/kg/day for 5 days; maximum 1,000 mg/dose) 치료를 시작하였고 입원 9일째부터 발열은 없었다. 그 후 환자의 임상양상은 더 이상 악화되지 않았기 때문에, MAS에 대한 추가적 검사(예, 골수생검)와 치료(예, etoposide)는 시행하지 않았다. 추적 심장초음파 검사에서 경한 삼첨판 역류 외에 정상소견을 보였고, 혈액검사 소견도 호전되어 입원 13일째 퇴원하였다. 스테로이드는 경구(prednisone 1 mg/kg/day)로 전환하여 3주간 복용한 후 점차 줄여서 중단하였다. 외래에서 시행한 심장초음파 검사에서 CAAs 포함하여 새롭게 발생한 이상소견은 없었고 1년 추적기간 동안 KD, KDSS 혹은 MAS의 재발도 없었다.
고찰
KD 환자가 임상적으로 유의미한 쇼크 증상을 보일 때 KDSS이라고 진단한다[3]. ‘Kawasaki disease shock syndrome’(KDSS)이라는 용어는 2009년 Kanegaye et al.[4]이 혈역학적으로 안정적 KD와 구분하기 위해 처음으로 사용하였다. 이에 앞서 2002년, 국내에서 Lee et al.[11]이 독성 쇼크 증후군(toxic shock syndrome, TSS) 증상을 나타낸 KD 증례를 보고한 바 있다. 본 연구의 증례환자는 급성기에 KD의 주요 임상증상을 보였기에 비교적 늦지 않게 IVIG 치료를 받을 수 있었다. 하지만 중국의 한 연구[12]에서, KDSS 환자의 1/3 이상은 특징적 KD 임상증상 없이 쇼크 증상이 선행되어 KDSS의 진단과 치료가 지연되었다고 보고하였다. 실제 임상에서, KDSS는 패혈성 쇼크나 TSS로 오인될 수 있다[11,13]. 따라서 KD주요 임상증상을 보이지 않더라도, 원인 미상의 쇼크, 심부전 및 심한 소화기 증상을 나타내는 소아 및 청소년에서 KDSS 가능성을 고려해야 한다[13].
KDSS는 쇼크 증상이 없는 일반 KD와는 다른 특성을 보인다. 일반 KD에 비해 KDSS는 전신염증이 심하여 빈혈, 혈소판감소증, CRP 상승, 저알부민혈증 및 고페리친혈증의 빈도가 흔하다[2,3]. 심혈관 및 그 외 주요장기(소화기, 혈액학, 호흡기, 신경계 및 신장)의 기능부전은 KDSS의 핵심 임상양상이지만, 일반 KD 환자에는 드물다[12,13]. 또한 호발 연령에 차이를 보여, KDSS의 중앙 연령(5.2세)은 KD의 중앙 연령(2.4세)보다 높다[14]. 국가와 인종 간 발생빈도에도 차이를 보여 한국, 일본 및 대만 등에 호발하는 KD와는 다르게, KDSS는 일본과 대만, 동아시아계 인종(발생빈도 1.1%–1.4%)에는 상대적으로 드물고 미국과 유럽, 특히 히스패닉계 인종(발생빈도 5.1%–7.0%)에 흔하다[4,14]. 이러한 구분되는 특징을 근거로, 일부 전문가들은 KDSS을 일반 KD와는 독립된 별도의 질환군으로 간주해야 한다고 주장한다[3].
KDSS와 마찬가지로, MAS는 KD 환자에서 발생가능한 심각한 합병증 중 하나이다[5]. MAS-KD는 흔하지는 않지만(발생빈도 1.1%–1.9%), 진단과 치료가 지연되면 불량한 예후(사망률 13.0%)를 초래할 수 있다[15,16]. 조절되지 않는 발열, 비장비대, 혈소판감소증 혹은 간기능 이상은 심한 형태의 KD에서도 관찰되기 때문에, KD 환자 중에 MAS가 간과될 수 있다[6]. 따라서 본 증례의 환자와 같이, KD 표준치료에도 불구하고 설명되지 않는 임상적 악화(지속되는 발열, 비장비대 혹은 혈구감소증)를 보이는 경우, 페리친을 포함한 MAS의 선별검사를 시행해야 한다[17].
KD 환자에서 KDSS와 MAS가 동시에 발생된 국외 증례보고 2건이 있다[8,9]. 두 환자 모두 쇼크를 포함한 장기부전과 심한 전신염증을 보였다. 본 증례의 환자처럼, Lin et al.[8]의 5개월 남자 환자는 골수생검 없이 MAS를 진단하였고, IVIG와 IVMP 치료를 받았다. Pilania et al.[9]의 5세 남자 환자는 전반적으로 좀더 심한 임상양상을 보여, 골수생검에서 혈구탐식구증(hemophagocytosis)을 확인하였고, IVIG와 IVMP 외에 추가로 cyclosporine 3개월 치료를 받았다. 두 환자는 HLH-2004 진단기준과 2016년 sJIA에 합병된 MAS(MAS complicating sJIA; MAS-sJIA) 진단기준[18], 모두를 만족하였다. MAS-KD 진단에는 다른 원인의 이차성 HLH와 유사하게, 국제조직구학회(Histiocyte Society)의 HLH-2004 기준을 가장 많이 사용한다. 진단기준 8가지 중 5가지 이상을 만족하면 MAS 혹은 HLH로 진단한다[5–7]. HLH-2004 진단기준 중 interleukin-2 수용체와 natural killer 세포 활성도 검사는 일반 의료기관에서 흔히 시행하는 검사항목이 아니며, HLH-2004 진단기준은 특이도는 높지만 상대적으로 민감도가 낮다는 제한점이 있다[18]. 2016년 MAS-sJIA 진단기준은 MAS-KD이 의심되는 환자에게 적용하기 쉽고 민감도가 높다는 장점이 있으나, sJIA 환자의 자료를 근거로 개발되었기 때문에 KD 환자에게 그대로 적용하기에는 한계가 있다[17]. 치료적 측면에서도 MAS-KD을 위해 별도로 개발된 지침이 없기 때문에, 일차성 HLH 혹은 다른 원인에 의한 이차성 HLH의 치료방법을 MAS-KD 치료에 적용하고 있다[15,16]. 최근 체계적 문헌고찰 연구[19]에 따르면, MAS-KD 환자의 약 1/3은 HLH-2004 치료지침에 따른 40주 화학요법 치료를 받았고, 나머지 2/3 환자들은 단기간의 면역조절제 치료를 받았다.
KDSS와 MAS의 관계를 장기부전 측면에서 이해할 수 있다. 패혈증에 쇼크가 동반될 때 패혈성 쇼크(septic shock)라고 하는 것처럼, KD에 쇼크가 동반되면 KDSS이라고 한다. 패혈증에 혈액학적, 간기능적, 신장학적 혹은 신경학적 이상과 같은 다장기 기능부전이 동반되면, 다장기 기능부전 증후군(multi-organ dysfunction syndrome, MODS) 동반 패혈증이라고 한다. 이와 유사하게, KD에 다장기 기능부전이 동반되면, 이를 MODS 동반 KD로 정의해야 한다. 즉, MAS는 KD 환자에 발생가능한 MODS 중 하나인 것이다(Fig. 1)[10]. 두 질환의 연관성은 좀더 연구가 필요하지만, 사이토카인 폭풍 증후군(cytokine storm syndrome, CSS)이 공통적 병리기전으로 제안되었다[9]. KDSS와 MAS 간의 유사점이 많기 때문에, Table 1에 나타낸 것처럼 동일한 매개변수를 이용하여 두 질환을 비교할 수 있다. 혈구감소증이나 고페리친혈증의 기준값이 다른 것은 두 질환 간의 중증도 차이를 반영한 것으로 여겨진다[6]. Fig. 2에는 광범위한 중증도를 보이는 이질적 질환군인 KD을, 전신염증과 장기부전의 심한 정도에 따라 (1) IVIG-반응 KD, (2) 치료불응 KD, (3) 비심혈관계 장기부전 KD, (4) KDSS, 그리고 (5) MAS-KD, 5개 군으로 분류하였다.

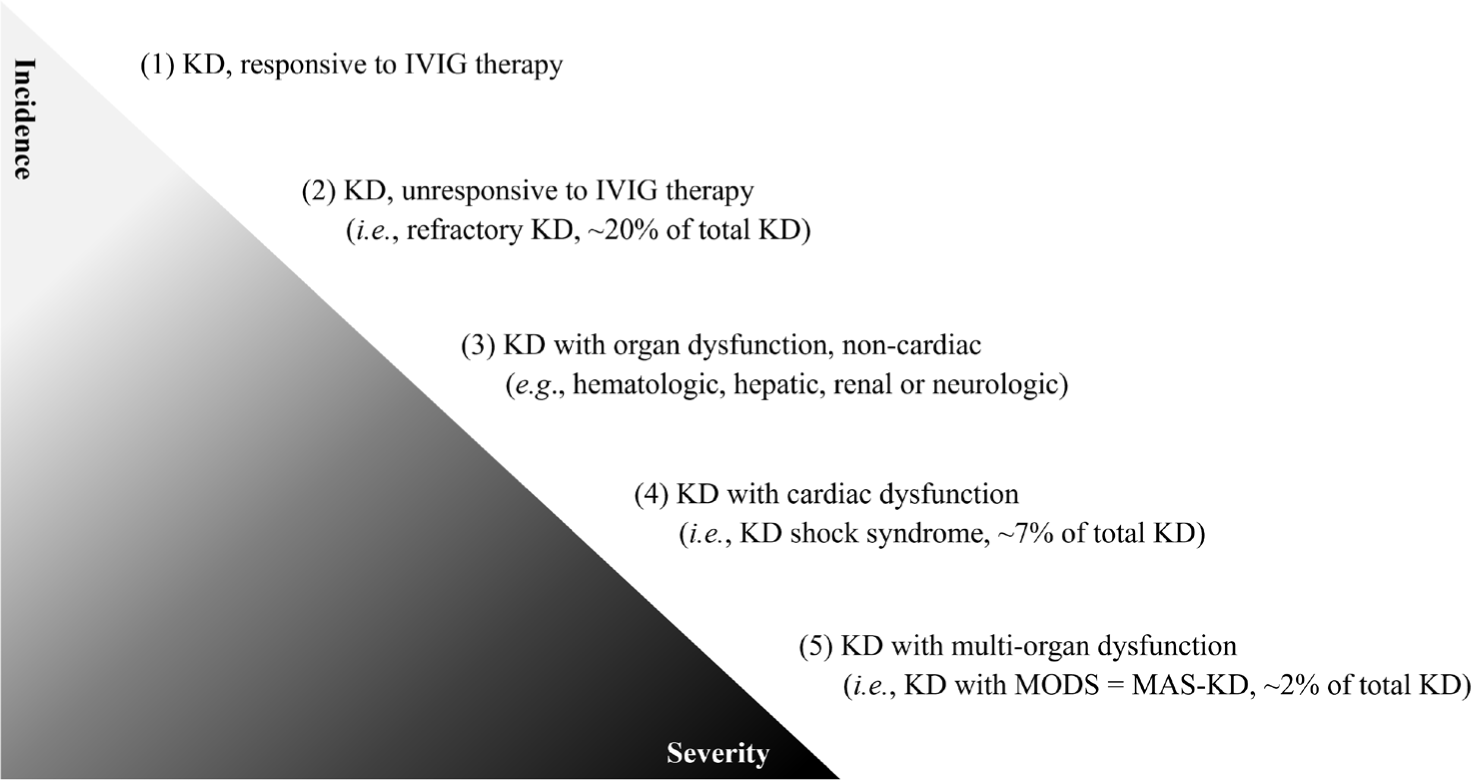
본 증례의 환자는 입원 직후 쇼크 증상을 보여 중환자실 치료가 필요하였다. 국내외 KDSS 첫 증례보고[2,11]에서와 같이, 패혈증 쇼크 혹은 TSS 동반 가능성도 우려하였다. 혈압상승제와 첫번째 IVIG 치료 후 혈압은 안정되었으나 발열은 조절되지 않았다. 두 번째 IVIG 치료에도 지속되는 발열, 간비종대 및 혈소판감소증을 보여, MAS 선별검사를 시행하였다. MAS를 임상적으로 의심하는 것이 중요한데, 이는 저자들이 과거에 MAS-KD와 다른 소아 열성질환에서 이차성 HLH을 경험하였기에 가능하였다[17,20]. 국외 증례보고[8,9]와 동일하게, 본 증례의 환자도 HLH-2004 기준과 2016년 MAS-sJIA 기준 모두를 만족하였다. 고용량 스테로이드 치료 3일째부터 임상경과 호전되었고 외래 추적에서도 재발이 없었기 때문에, 골수생검과 HLH에 대한 유전자 검사는 시행하지 않았다. MAS에 대한 미비한 검사 결과는 이 연구의 가장 큰 제한점이다. MAS-sJIA 환자를 위한 독립된 연구가 시행되었던 것처럼, MAS-KD 환자의 적절한 진단적, 치료적 방법을 제시하기 위한 연구가 필요하다고 생각한다.
결론
KD 환자에게 혈역학적 지지가 필요한 KDSS이 발생할 수 있다. KD 환자에게, 또다른 심각한 합병증으로, MAS이 발생하기도 한다. 본 연구에서 저자들은 KDSS와 MAS가 함께 합병된 13세 남자 환자의 증례를 기술하였다. 쇼크 증상은 혈압상승제와 첫 번째 IVIG 치료 후 호전되었으나, 치료불응 KD에 대한 적극적 치료에도 불구하고 환자의 임상 및 검사실 소견은 악화되어 MAS로 진행되었다. 본 증례 환자와 같이, KDSS와 MAS가 동시에 발생한 KD 환자들은 KDSS에 대한 즉각적 혈역학적 지지와 함께, MAS에 대한 적극적 면역조절제 치료가 필요하다. KDSS와 MAS와 관계를 이해하는 것은 두 질환의 병리기전 연구와 진단적, 치료적 접근에 도움될 것이다.







